0
留言稍后联系!

发布时间:2020-08-15所属分类:医学论文浏览:1342次
摘 要: 【摘要】目的:探讨胎盘早剥的高危因素及对母婴的影响和预防。方法:回顾分析我院近八年胎盘早剥的发病情况、产前检查情况和母婴结局。结果:在8985例住院分娩产妇中,胎盘早剥30例,发生率为0.33%。30例病例中胎盘Ⅰ度早剥3例占10%,Ⅱ度早剥9例占30%,Ⅲ度

【摘要】目的:探讨胎盘早剥的高危因素及对母婴的影响和预防。方法:回顾分析我院近八年胎盘早剥的发病情况、产前检查情况和母婴结局。结果:在8985例住院分娩产妇中,胎盘早剥30例,发生率为0.33%。30例病例中胎盘Ⅰ度早剥3例占10%,Ⅱ度早剥9例占30%,Ⅲ度早剥18例占60%;早剥并发产后出血为14例,并发子宫卒中为12例,孕周>37周为10%;30例中孕产妇平均年龄为33.4岁,妊娠高血压综合征占30%,创伤占20%,均无孕产妇及新生儿死亡。结论:胎盘早剥发生率随孕周增加呈下降趋势,高龄、双胎妊娠、妊高症和创伤为主要病因。
【关键词】 胎盘早剥;产前检查;高龄;创伤;妊娠期高血压疾病
胎盘早剥是妊娠20周后或分娩期,正常位置的胎盘在胎儿娩出前,部分或全部从子宫壁剥离,称为胎盘早剥(placentalabruption)[1]。轻型胎盘早剥主要症状为阴道流血,出血量一般较多,色暗红,可伴有轻度腹痛或腹痛不明显,贫血体征不显著。重型胎盘早剥主要症状为突然发生的持续性腹痛和(或)腰酸、腰痛,其程度因剥离面大小及胎盘后积血多少而不同,积血越多疼痛越剧烈。为产科急症,对母婴均可产生严重危害[2]。为有效预防和治疗该病,特对我院8年来收治的30例胎盘早剥病例进行分析,以供临床诊治参考。
1.一般资料
基于我院收治的8985例住院分娩产妇资料作为本次研究的数据来源进行回顾性分析,患者选取时间为2012年1月至2020年5月,挑选其中出现胎盘早剥的30例住院分娩产妇作为研究对象,并回顾分析其胎盘早剥的发病情况、产前检查情况和母婴结局。患者年龄22~38岁,平均年龄(26.5±8.2)岁,患者均行子宫下段剖宫产术结束分娩,术后生命体征平稳,切口愈合良好,母子平安,无孕产妇及新生儿死亡。患者对于本次研究均知情且签署知情同意书。
2.方法
2.1早期诊断
临床医生及助产士需要根据其病史、高危因素、临床表现、查体和辅助检查来确诊是否为胎盘早剥[3]。接诊后询问病史,是否患有妊娠高血压疾病、肾病、糖尿病及外伤史等;查体患者有无腹部压痛、阴道流血、子宫硬如板状及子宫张力性增高;有无胎心异常改变如变异消失、频发减速、胎心率减慢及正弦波;超声检查是否提示胎盘异常增厚、胎盘后血肿,根据超声检查判定胎盘剥离程度,剥离面积<1/3为轻度,1/2-1/3为中度,>1/2为重度。
2.2鉴别诊断
在诊断过程中,易与前置胎盘、子宫破裂相混淆,需从以下几方面作出鉴别:
首先从诱因上不同:胎盘早剥有母体血管的病变、外伤或者是宫腔压力突然骤减的病史;前置胎盘是无诱因的阴道出血;子宫破裂多数发生在分娩过程中、有宫缩的情况下,在产程过程中宫缩强度过强或者有缩宫剂的使用。
相关期刊推荐:《中国实用医药》杂志以广大临床医务工作者为读者对象,报道医疗领域内领先的科研成果和临床诊疗经验,帮助广大临床医师提高学术水平,解决在临床中遇到的具体问题。办刊宗旨;充分利用广泛的专家资源,技术资源和人力资源,科学化组织和出版医药卫生知识和相关信息,为医药卫生行业和医药卫生工作者提供交流与探索的园地,成为具有现实性和实用性的知识平台。
其次临床表现不同:胎盘早剥主要临床表现为腹痛伴阴道流血、子宫持续性收缩、压痛明显,宫缩间歇期子宫不能完全放松。前置胎盘主要表现为无痛性的阴道流血、阴道流血或多或少,但孕妇无疼痛感。子宫破裂是因为宫缩过强而导致的,所以孕妇自我感觉非常疼痛、疼痛是有间歇期的,而胎盘早剥是持续性强制性的、宫缩间歇期不能完全放松硬如板状。
还有就是胎心率的变化:胎盘早剥是直接阻断了胎儿的血液供应,所以它是最先影响心率变化的,发生胎盘早剥后迅速出现胎儿宫内窘迫症状。前置胎盘的孕妇当出现失血性休克时会导致胎心率的变化。先兆子宫破裂时无胎心率的改变、而子宫完全破裂时会出现胎心率的改变、甚至消失。
2.3处理原则
胎盘早剥的处理原则是尽早识别、适时终止妊娠、控制弥漫性血管内凝血、减少母儿并发症。
2.4一般处理
确诊后迅速建立2条以上静脉通道,备血,给氧,抢救休克等应急措施。密切观察生命体征,完善各项化验检查,做好紧急术前准备。
2.5及时终止妊娠
经阴分娩:经产妇一般情况良好,以显性出血为主,胎盘剥离面积为轻度,宫口已开大能够短时间内结束分娩者可经阴分娩。破膜时,使羊水缓慢流出减轻宫腔的张力。产程中密切观察胎心变化,有条件者行全程胎心监护[4]。
剖宫产分娩者:胎盘早剥为中重度时、特别是初产妇;胎盘早剥虽属轻型时、但发生胎儿宫内窘迫时、需抢救新生儿时;重度胎盘早剥时已发生胎死宫内、产妇病情危急时。以上情况均行子宫下段剖宫产结束分娩,来挽救母儿生命。
2.6并发症及处理
胎儿宫内死亡:如剥离面积较大,出血多,胎儿可因缺血缺氧而死亡。如有上述情况,立即剖宫取胎
产后出血:胎儿、胎盘娩出后,及时宫体注射催产素并按摩子宫。
DIC及凝血功能障碍:重度早剥及胎死宫内者,出现皮下注射部位出血、尿血、咯血及呕血等,提示发生DIC发生,应立即采取应对措施。
急性肾功能衰竭:易发生在患有重度妊高症,出现失血性休克冰法DIC的患者。记尿量。补充血容量,每小时尿量小于17ml时,应给20%甘露醇250ml快速滴注,会速尿10mg静推。严密监测肾功能,必要时行透析疗法。
2.7预防
(1)定期进行产前检查,做好孕期保健,及时发现高危因素及合并症。
(2)妊娠晚期禁忌性生活,避免腹部遭受碰撞等外伤。
(3)妊娠期尤为妊娠晚期避免长时间仰卧位,以免发生子宫底蜕膜静脉淤血破裂而致的胎盘早剥。
(4)羊水过多或双胎分娩时,避免宫腔压力骤减。
(5)胎位异常者,行外倒转术时注意操作轻柔。
(6)妊娠中晚期,发生阴道流血、腹痛时应及时就诊。
3.结果
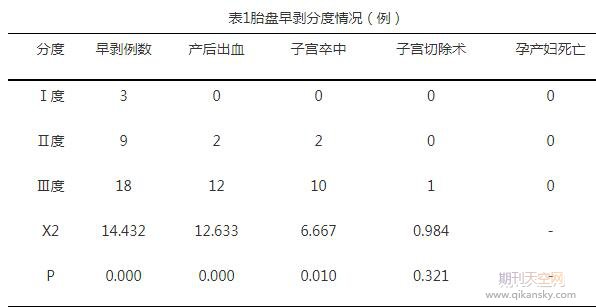
3.1胎盘早剥分度情况
30例病例中胎盘Ⅰ度早剥3例占10%,Ⅱ度早剥9例占30%,Ⅲ度早剥18例占60%;早剥并发产后出血为14例,并发子宫卒中为12例,无孕产妇死亡。在胎盘早剥分度中,子宫切除术与胎盘早剥无关,数据不具有统计学意义(P>0.05)。
3.2胎盘早剥与孕周情况
30例胎盘早剥患者孕周<32周8例,占26.66%;孕周在32~37周18例,占60%;孕周>37周4例,占13.33%。提示超过50%的胎盘早剥发生于低孕周的孕妇,说明随着孕周的增加,胎盘早剥发生率呈下降趋势。
3.3孕周与胎儿结局关系:
30例胎盘早剥孕妇,母亲孕周25~31+6周者5例,新生儿窒息5例,窒息率为100%;母亲孕周为32~37周者22例,发生胎儿窒息5例,窒息率为22.72%;母亲孕周>37周者3例,窒息率为10%;30例胎盘早剥孕妇均进行剖宫产术。新生儿轻、中度窒息与孕周无关,重度窒息与孕周有关。即随着孕周的增加,胎儿重度窒息率呈下降趋势,在孕周引发的新生儿窒息情况中,中度窒息和重度窒息与孕周时长不具有相关性(P>0.05),见表2。
3.4胎盘早剥原因:
多方面原因可引起胎盘早剥,其中妊娠高血压综合征因素9例(30%),创伤6例(20%),胎膜早破5例(16.66%),引产因素1例(3%),前置胎盘2例6.66%),凝血功能障碍2例(6.66%),肝功能异常1例(3%),血小板减少2例(6.66%),不明原因2例(6.66%)。
4.讨论
胎盘早剥是产科危急的病情之一,不典型病例往往容易忽视,从而延误治疗,错过抢救时机。因此及早识别、判断胎盘早剥的发生至关重要,我们应熟练掌握胎盘早剥的临床表现、分级。诊断及处理原则,提高对不典型胎盘早剥的认知,对病情作出严密的观察、诊断和治疗,做到早发现、早诊断、早治疗,来降低孕产妇及围生儿死亡率[5]。——论文作者:张洪静
濠电姷鏁告慨浼村垂閻熷府鑰块弶鍫涘妽濞呯姵淇婇妶鍌氫壕闁告浜堕弻銊╂偆閸屾稑顏�:闂傚倸鍊风粈渚€宕幐搴㈡珷閹兼番鍨洪崣蹇涙煟閵忊懚褰掑礄閻樼粯鐓曢柟浼存涧閺嬬喖鏌涚€n偆澧柕鍥у瀵噣宕堕‖顔芥崌濮婂宕熼銇把囨煛鐏炶鈧牜缂撻懞銉ョ窞濠㈣泛鏈弲濂告⒒娴h櫣甯涢柟纰卞亞濡叉劙寮撮悩鎰佹綗闂佸搫鍟悧鍡欑不閿濆棛绠鹃柛鈩冾殙鐎氭澘霉濠婂嫬鍔ら棁澶愭煥濠靛棙鎼愰柛鏂款儐娣囧﹪顢涘鎹愬惈闂佸搫鐭夌换婵嗙暦椤忓懏濯撮柛娑橈功娴滄牠姊绘笟鈧埀顒傚仜閼活垶宕㈤崨濠佺箚闁绘劖娼欑粭褏绱掗瑙勬珕闁靛牞缍佸畷姗€濡搁敂缁橆棨闂傚倷绶氬ḿ鑽も偓闈涚焸瀹曘垺銈i崘銊ь啇闂佺ǹ绻樺Λ璺ㄦ崲閸℃ǜ浜滈柟閭﹀枛閺嬪骸霉濠婂啫鈷旂紒杈ㄦ尰閹峰懏顦版惔妯绘櫃闂備焦鎮堕崝宥咁渻閽樺鍤曢柟鎯板Г閸嬪嫰鏌i幘铏崳妞ゆ柨顦—鍐Χ閸℃﹩姊块梺绋款儐閸旀洟锝炲┑瀣╅柍鍝勫€婚崣鍡椻攽閻愭潙鐏﹀畝锝呮健閹偤鏌ㄧ€c劋绨婚梺鍝勬处椤ㄥ棗鈻嶆繝鍕ㄥ亾濞堝灝鏋ゅ褎顨婇獮鍡涘籍閸繍娼婇梺鏂ユ櫅閸燁偊顢旀导瀛樷拻濞达絽鎲¢幆鍫ユ煕婵犲媱鍦弲闂侀潧臎閸屾粌澧鹃梻浣虹帛閸旀洖螣婵犲洤鐤柛娑樼摠閻撶姷鐥弶鍨埞濠⒀傚嵆閺岋綁濡烽妷锕€娈楅梺鍝勬湰缁嬫垿鍩㈡惔銊ョ疀妞ゆ帒鍊风槐姗€姊绘笟鈧ḿ褍螞濡ゅ懎鐤ù鍏兼綑缁犵喖鎮楀☉娅虫垶鍒婄€靛摜纾奸悗锝庡幗绾泛霉濠婂嫮澧垫慨濠冩そ楠炴劖鎯旈敐鍌涱潔闂備礁鎼悧婊堝礈濮樻墎鍋撻棃娑栧仮鐎规洘锕㈤、娆撴嚃閳哄啫鐐婂┑鐘垫暩婵澧濋梺绋款儐閹稿墽妲愰幘鎰佸悑闁糕剝锕╁Λ鍐⒑绾懏鐝柟鐟版喘瀵偊骞樼紒妯绘闂佽法鍣﹂幏锟�.闂傚倸鍊风粈渚€宕崸妤佸€堕柛顐犲劚閻掑灚銇勯幒宥囶槮濠⒀屽灡缁绘稓浠﹂崒姘e亾濠靛钃熼柨娑樺閸嬫捇鏁愭惔鈥茬敖闂佹椿鍘奸澶愬蓟濞戞埃鍋撻敐搴濈敖閺佸牓鎮楀▓鍨灆闁告濞婇妴浣糕槈濡攱鐎婚梺鐟邦嚟婵參寮稿▎鎾粹拻濞达絿枪閹垶绻濋姀鈽呰€挎鐐诧工椤撳ジ宕堕埡鍐殽闂備礁鎼粔鏌ュ礉鎼淬劌鐓濋柡鍐ㄥ€甸崑鎾荤嵁閸喖濮庡┑鈽嗗亝椤ㄥ﹤鐣烽姀銈呯婵°倓鑳堕崢鎼佹⒑閸撴彃浜介柛瀣閺呭爼顢氶埀顒€顫忛搹瑙勫枂闁挎繂妫欓悵姘舵倵鐟欏嫭绌跨紓宥勭椤曪綁宕滄担鐟扮/闂侀潧饪垫俊鍥╃矓閸撗呯=闁稿本鐟ㄩ澶愭煕鐎n偅宕岄柡宀嬬秮楠炲鎮欓崱妯虹伌闁诡喗顨婇、姘跺焵椤掑嫬钃熼柨婵嗘媼濞尖晠鏌i幘鍐差劉闁诲繐妫欑换娑㈡晲閸涱喗鎮欓梺鎸庢处娴滎亪鎮伴鐣岀懝闁逞屽墴瀵偊骞樼紒妯绘闂佽法鍣﹂幏锟�,闂傚倸鍊风粈渚€骞夐敓鐘冲仭妞ゆ牜鍋涢崹鍌炴煕椤垵浜炴い鈺冨厴閺屾盯顢曢悩鑼患闁诲骸鐏氶悡锟犲蓟閵娾晜鍋嗛柛灞剧☉椤忥拷闂傚倷娴囬褏鈧稈鏅犲畷妯荤節濮橆厸鎸冮梺鍛婃处閸嬫捇鎳撻崸妤佺叄闊浄绲芥禍鏍瑰⿰鍕煀閾绘牠鏌ㄥ┑鍡樺櫣闁哄棛鍋ら弻銊モ槈閾忣偄顏�濠电姷鏁搁崑娑㈡偤閵娧冨灊鐎光偓閸曨剙浜遍梺鍛婁緱閸犳岸銆呴弻銉︾厵闁绘垶锕╁▓鏃傜磼閳ь剟宕卞☉娆戝幗濠碘槅鍨甸崑鎰暜濞戙垺鐓熸繝鍨尰鐎氾拷.
SCISSCIAHCI